Діабетична стопа – це комплекс анатомічних і функціональних змін, які можуть виникнути у хворих на цукровий діабет. В цілому патологія представляє собою серйозне ураження шкірних покривів, артерій і капілярів, кісткової, м’язової тканини і нервових клітин. Незважаючи на безліч факторів, які провокують розвиток діабетичної стопи (фото дозволить лише частково отримати уявлення щодо цієї проблеми), її основною причиною є токсичний вплив цукру в крові.
Висока концентрація глюкози призводить до порушень іннервації і кровопостачання нижніх кінцівок. На тлі цукрового діабету та природних навантажень на стопу відбувається пошкодження м’яких тканин і їх подальше руйнування. Темпи прогресування захворювання багато в чому визначаються тривалістю перебігу основної хвороби і якістю її лікування. Діабетична стопа, кажучи простими словами, являє собою одне з найнебезпечніших ускладнень цукрового діабету.
Чому пошкоджуються м’які тканини на ногах
Оскільки даний синдром виникає на пізніх стадіях розвитку діабету, його причини безпосередньо пов’язують з тривалим впливом цукру, присутнього в руйнівною концентрації, на дрібні і великі судини. У діабетиків страждають всі внутрішні органи, м’язи, кістки, хрящі, але якщо врахувати, що нижні кінцівки (особливо стопи та щиколотки) знаходяться віддалено від серця, їх кровопостачання з-за хвороби погіршується. До того ж відомо, що погано контрольований цукровий діабет здатний спровокувати розвиток атеросклерозу та інших судинних захворювань, що перешкоджають нормальній циркуляції крові.

У хворого на діабет з часом розвивається периферична невропатія, при якій він практично перестає відчувати пошкодження на стопі, а оскільки максимальний тиск ваги при ходьбі припадає саме на нижні кінцівки, рани гояться довго. Пошкоджені нерви не дозволяють хворому повноцінно відчувати свої ноги. На початкових стадіях діабетичної стопи (по фото важко помітити які-небудь шокуючі зміни) пацієнти не завжди здатні визначити положення ніг і пальців при ходьбі і балансуванню. Здорова людина з нормальною іннервацією відчуває, що його взуття натирає шкіру або в черевик потрапив камінь і заважає йти далі. Хворий з цукровим діабетом, навпаки, може не сприймати, ні камінь, ні подряпини, ні мозолі.
Аналогічну небезпеку несе в собі і грибкова інфекція шкіри або нігтів, тому при перших симптомах пошкодження або бактеріального ураження шкіри необхідно терміново обстежитися. Людині, яка страждає не перший рік на цукровий діабет, не можна ігнорувати навіть така «дрібниця», як врослий ніготь на пальці ноги.
Хто в групі ризику
Ймовірність розвитку діабетичних виразок на нозі підвищується в кілька разів, якщо пацієнт:
- Часто відчуває оніміння, поколювання або печіння в нижніх кінцівках.
- Має в анамнезі патології периферичних судин, що перешкоджають повноцінному кровообігу.
- Носить неякісну, погано облягаючий стопу взуття. Неправильно підібрані туфлі незручні, і якщо здорова людина буде відчувати це, то пацієнт з цукровим діабетом може довгий час не помічати червоних плям і мозолів.
- Страждає аномаліями стопи (наприклад, плоскостопістю або вальгусною деформацією).
- На цукровий діабет хворіє понад 10 років.
- Курить і зловживає алкоголем.
Якщо людина потрапляє в групу ризику, то щоб не почався розвиток діабетичної стопи, йому обов’язково потрібно повідомити про потенційно небезпечні фактори своєму лікареві.
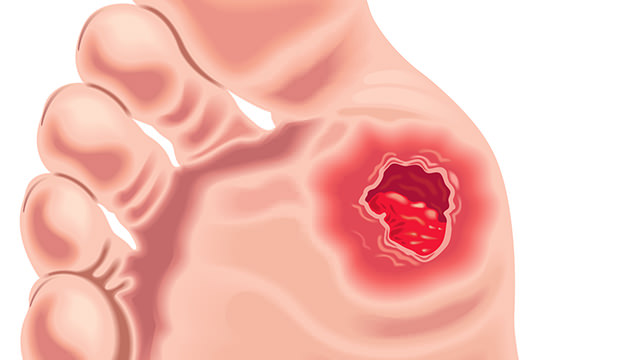
Класифікація синдрому
Виходячи з причин, які викликають розвиток діабетичної стопи, медики виділяють кілька основних форм синдрому:
- невропатична;
- ішемічну;
- комбіновану.
В першому випадку переважає ураження нервових клітин, при ішемічній діабетичній стопі (на фото вони не мають принципових відмінностей) відбувається порушення кровотоку. Для комбінованої форми хвороби характерні прояви невропатичного та ішемічної різновиди.
Ознаки хвороби
При перших же симптомах лікування діабетичної стопи (фото зовнішнього вигляду ноги розміщені в огляді) слід починати негайно. Запідозривши недуга, необхідно в терміновому порядку відвідати фахівця, який складе подальшу тактику терапії. До ознак діабетичної стопи відносять:
- Рани, ерозії, виразки, пухирі. Навіть мінімальне пошкодження епідермісу є небезпечним. Нешкідливі на перший погляд мозолі і натоптиші можуть стати сприятливою умовою для проникнення бактеріального або грибкового збудника, що ускладнить і без того нелегке перебіг хвороби. Основний ознака інфікування – протягом гною з рани.
- Поразка нігтів. Грибок і врослі нігті також здатні викликати серйозне запалення на шкірі стопи і вразити більш глибокі тканини.
- Гіперемія. Почервоніння шкіри може свідчити про інфекції, особливо при наявності поблизу відкритої поверхні рани, потертостей, мозолів на стопі.
- Свербіж. Якщо шкіра постійно свербить, цей симптом часто розцінюють як передвісника діабетичної стопи. Початкова стадія цього захворювання у більшості пацієнтів починається з почервоніння, печіння і сильного свербежу.

- Постійні болі. Цей симптом може говорити про пошкодження зв’язкового апарату, синцях, синцях, надмірному навантаженні на ноги, тісного взуття або інфекції.
Хворі з цукровим діабетом відчувають серйозні труднощі при ходьбі. До речі, кульгавість іноді свідчить про розвиток остеоартропатии Шарко. Ця патологія зустрічається рідко, але при неадекватному лікуванні практично неминуче призводить до інвалідності. Причиною такого ускладнення вважають периферичну невропатію, часті механічні травми, остеопороз.
На початковій стадії діабетичної стопи спостерігається зміна її кольору. Починаючи від щиколотки і до кінчиків пальців нога може набувати різний відтінок: від червоного до синювато-зеленого або навіть чорного. Разом з зміною кольору шкірних покривів може з’явитися набряклість, яка є ознакою поганого венозного кровообігу.
На більш пізніх стадіях діабетичної стопи пацієнти відзначають і інші симптоми:
- біль у нижніх кінцівках, иррадиирущая в стегнах і сідницях;
- кульгавість, збільшується при втоми;
- оніміння і періодичне поколювання в ногах;
- відсутність волосяного покриву на гомілках;
- висока температура тіла;
- епідерміс сяє, виглядає занадто пружним, натягнутих.
Основні етапи захворювання
В залежності від складності ураження судинного русла і нервових закінчень в нижніх кінцівках, патологічного процесу приписують чітку стадійність. Вперше поетапне протягом хвороби описано в 1997 році. Відповідно до них виділяють такі стадії діабетичної стопи:
- Початкова. На фото поразки нульовій стадії практично не помітні, але якщо оглядати пацієнта поблизу, можна виявити перші ознаки деформуючого остеоартрозу, витончення епідермісу, сірувато-синюшний або червонуватий відтінок тканин, легку припухлість.
- Перша. На даному етапі з’являється неглибока поверхнева ерозія, яка оголює підшкірно-жирову клітковину. М’язи і тканини, що лежать глибше, поки не втягуються у некротичний процес.
- Друга. Відбувається ураження м’язових тканин, сухожиль, кісток і суглобів. Якщо хворий звернутися за допомогою до фахівців на цій стадії, діабетичну стопу вдасться вилікувати без хірургічного втручання.
- Третя. Для цього етапу захворювання властиво гнійне розплавлення кісткової матерії. В глибоких тканинах виникають абсцеси – обмежені області гнійного процесу, викликані найчастіше анаеробними бактеріями. Виразки на нозі видають смердючий запах.
- Четверта. На цій стадії розвивається гангрена і передплюсни. Внаслідок некротичних змін тканини пальців чорніють, при цьому чітких меж уражених областей немає. У хворого повністю відсутня чутливість на будь-якій ділянці стопи. На цьому етапі лікування полягає, як правило, у ампутації пальців і омертвілих ділянок кінцівки. У ряді випадків проводять також операції по відновленню кровопостачання стопи.
- П’ята. Складно уявити, як виглядає діабетична стопа на цій стадії. Без належного лікування гангрена поширюється усе вище і вище, знищуючи не тільки стопу, але і тканини гомілки, зачіпає стегно. Щоб врятувати життя пацієнта, єдино можливий варіант лікування – це висока ампутація кінцівки.
Діагностичні дослідження
Для точного визначення захворювання одного лише огляду і скарг пацієнта недостатньо. Медична діагностична оцінка включає також лабораторні аналізи, інструментальні скринінги і консультації з вузькопрофільними спеціалістами. Так, наприклад, може знадобитися кваліфікована допомога ангиохирурга і хірурга-ортопеда. Доктора даних спеціальностей беруть безпосередню участь в лікуванні цукрового діабету та інфекцій, пов’язаних з порушенням кровообігу в нижніх кінцівках.
Клінічні тести, які призначають хворим з діабетичною стопою, являють собою цілий комплекс досліджень. До них відносять:
- Розгорнутий аналіз крові. Дослідження допоможе з’ясувати наявність інфекції, ступінь її тяжкості. У цьому фахівця допоможуть показники лімфоцитів і лейкоцитів – їх підвищений вміст свідчить про те, що організм пацієнта бореться з інфекційним захворюванням.
- Аналіз крові на рівень цукру. Для хворих, що страждають цукровим діабетом і діабетичною стопою, це обов’язкова процедура.
- Аналізи функції нирок, дослідження ферментів печінки та інші скринінги лікар призначає в разі доцільності, яку він визначає в кожному конкретному випадку.
Крім лабораторних діагностичних процедур, хворого з діабетичною стопою обов’язково направлять на рентгенографію. Дослідження дозволить визначити ступінь пошкодження кісткових тканин, оцінити шкоду для здоров’я від інфекції, виявити сторонні тіла в м’яких тканинах і навіть ранній розвиток гангрени, про яку буде свідчити пориста мускулатура й просвіти на знімку.

Підвидом рентгенографічного дослідження є ангіографія – метод діагностики кровоносних судин, що передбачає використання контрастної речовини (найчастіше гадолінію). За ангіографічного знімку можна адекватно оцінити функціональність судин, визначити ступінь еластичності і товщини їх стінок, довжина патологічного процесу. Оперативного втручання, проведеного з метою відновлення циркуляції крові, обов’язково передує ангіографія, яка виконується під місцевим наркозом.
Чи можна вилікувати стопу таблетками
При лікуванні діабетичної стопи (фото зайвий раз підтверджують, що цукровий діабет – небезпечне, загрозливе для життя захворювання) застосування медикаментів дозволяє частково нейтралізувати високий рівень глюкози в крові і запустити процес регенерації уражених тканин. В якості базисних засобів використовують препарати наступних фармакологічних груп:
- инсулинозаменяющие;
- антибактеріальні;
- протигрибкові;
- протизапальні;
- знеболюючі;
- місцеві антисептики.
Системні препарати і антибіотики
Для ефективного лікування діабетичної стопи величезне значення має зміцнення імунної системи за допомогою імуномодуляторів. Призначають також нейротропні препарати (наприклад, «Мильгамму», «Комплигам»), які містять вітаміни групи В, підтримують роботу серця, нирок, перешкоджають тромбоутворенню. Для поліпшення загального самопочуття пацієнта проводиться терапія нестероїдними протизапальними препаратами, антидепресантами трициклічного типу для зменшення болю.
Антибактеріальні засоби призначають в обов’язковому порядку при прогресуванні некротичного процесу та поглибленні виразок. Зазвичай лікарі, не чекаючи результатів бактеріологічного посіву, який проводять для визначення чутливості патогенної мікрофлори, призначають антибіотики широкого спектра дії з групи цефалоспоринів і фторхінолонів:
- «Зефтера».
- «Цифран СТ».
- «Авелокс».
- «Ципролет А».
- «Хайнемокс».
- «Инванз».
Залежно від вираженості симптомів діабетичної стопи, можуть використовуватися комбінації антибіотиків. Наприклад, пара «Кліндаміцин»-«Ципрофлоксацин» демонструє непогану ефективність навіть при ішемічних виразках на запущеній стадії.
Крім антибіотиків, хворим призначають препарати комплексної дії. До них відносять клас гепариноидов, які надають потужне противотромбическое дію. Більшість з цих препаратів випускається в капсулах («Сулодексид», «Ломопоран»), але в деяких випадках використовують і розчини для парентеральної інфузії. При складних виразках ішемічного типу, викликаних руйнуванням кровоносних судин, призначають «Проставазин», «Алпростадил». Ці засоби розширюють судини, мінімізують в’язкість крові, запобігають злипанню тромбоцитів. Відмінний результат показує «Трентал 400» – це ліки найчастіше застосовують для лікування діабетичної стопи, так як він швидко налагоджує мікроциркуляцію в уражених тканинах. Тими ж властивостями володіють його аналоги:
- «Вульностимулин».
- «Деласкин».
- «Фузикутан».
Щоб повернути чутливість стопі, втрата якої сталася внаслідок ушкодження нервових волокон, використовують препарати з тіоктової кислоти у складі. До них відносять «Тиолепту», «Тиоктацид», «Берлітіон».
Як промивати виразки
Безсумнівним приводом для звернення до лікаря є відсутність болю при синдромі діабетичної стопи. Консервативна терапія страхітливих виразок на нозі вимагає досконалого догляду за ними і грамотного застосування місцевих лікарських засобів.
Успіх лікування значною мірою залежить від того, наскільки відповідально пацієнт підходить до виконання лікарських приписів. Вкрай важливо:
- завжди тримати рану в чистоті;
- не допускати її намокання;
- регулярно міняти пов’язки з допомогою рекомендованих препаратів;
- вдома носити шкарпетки, тапочки;
- звести до мінімуму фізичне навантаження і ходьбу.
Особливу увагу необхідно приділити якісної очищення і промивання рани антисептичними розчинами з подальшим накладенням стерильних пов’язок. Лікарі вважають, що кращим способом очищення рани є хірургічний метод. З допомогою скальпеля з глибокої виразки можна видалити омертвілі частинки тканин, гнійні маси. Метод механічного очищення дозволяє залишити в рані тільки здорові тканини.
Промити рану в домашніх умовах пацієнт зможе самостійно. У порівнянні з хірургічною очищенням цей спосіб є більш безпечним. Для промивання рани використовують фізіологічний розчин. Натрію хлорид не має побічних токсичних ефектів. У разі відсутності цього засобу вдома можна приготувати розчин 0,9 % концентрації кухонної солі. Очищати виразку рекомендують також «стандартним» 3 % розчином перекису водню – це знезаражуючий засіб видаляє гній і знищує анаеробні бактерії. При необхідності частого промивання рани розчин перекису розводять фізіологічним розчином. Обидва компоненти беруться в рівній пропорції.
Для зрошення рани зручно використовувати антисептик «Мірамістин». До речі, цей засіб має ряд переваг у порівнянні з розчинами марганцю, йоду, зелені брильянтової – «Мірамістин» не гальмує процес загоєння і припиняє відмирання тканин. При цьому його аналог «Хлогексидин» використовується переважно на перших стадіях діабетичної стопи. Вся справа в тому, що це засіб втрачає свої дезінфікуючі властивості гнійної середовищі.
Всі з перерахованих вище засобів для очищення рани рекомендується розбавляти при занадто частому використанні, чергувати один з одним, не застосовувати постійно один і той самий препарат.
Засоби для місцевого лікування
Саме по собі лікування діабетичної стопи зовнішніми ліками не дасть ніякого результату. Щоб призупинити руйнівний патологічний процес, необхідно використовувати антисептики в комплексі з методом хірургічної очищення рани. Перед тим як накласти пов’язку з ліками рану кладуть мазь «Ируксол», «Диоксикаин-П» – ці засоби містять ферменти коллагеназу і протеазу. Використовувати дані препарати необхідно вкрай обережно при бактеріальному ураженні рани, так як вони можуть надати токсичну дію не тільки на патогенну мікробіоту, але і на здорові тканини.
Виразки на кінцівках, що супроводжуються гнійними виділеннями і набряком, лікують за допомогою кремів і мазей, до складу яких входить йод та поліетиленоксид. До таких відносять:
- «Йодопірон».
- «Браунол».
- «Лавасепт».
- «Діоксидин».
Використання місцевих ліків передбачає регулярний огляд рани з-за ризику пересушування її поверхні в процесі регенерації. Для лікування глибоких ерозій зі значним обсягом некротичної тканини застосовують гель «Пурилон» — препарат, що стимулює регенераційні процеси і природне очищення рани, заповненої гнійними масами.
Хірургічне втручання
До радикального способу лікування діабетичної стопи ішемічного типу вдаються частіше, ніж до консервативної терапії. Така форма патології з працею піддається іншим лікувальних методик. Динаміка загоєння виразки різко поліпшується після хірургічної реконструкції артерій шляхом шунтування або ендоваскулярного втручання. Подібні операції спрямовані на відновлення кровотоку в артеріях гомілки і підколінних кровоносних судинах. Маніпуляцію проводять під місцевим знеболенням. В ході операції через зовнішній розріз вводять катетер у стегнову артерію, через який поміщають крихітні балони – вони розширюють просвіт судин і покращують кровообіг.
У разі важкої поразки інфекцією і безрезультативності лікування приймається рішення про ампутацію кінцівки. Тільки видалення ураженої частини тіла допоможе зупинити поширення інфекції і врятувати людині життя.
Профілактика та рекомендації
Успіх лікування патології багато в чому залежить від дотримання щадного режиму, мінімізації фізичного навантаження на стопу. Кращим розвантаженням для нижніх кінцівок є постільний режим. Якщо його дотримання виявляється неможливим за яким би то не було причин, пацієнту слід носити тільки ортопедичне взуття зі спеціальними устілками, виготовленими за індивідуальним замовленням. Щоб знизити навантаження ваги на ногу при пересуванні можна також користуватися милицями.
Якщо людина, що страждає цукровим діабетом, знаходиться в групі ризику розвитку виразок на стопі, йому слід подбати про себе і придбати фіксуючу пов’язку з полімерних матеріалів. Вона анітрохи не перешкоджає помірної рухової активності та не надає подразнюючої дії на ранову поверхню.
Ще одним заходом профілактики діабетичної стопи є правильний вибір і застосування ранового покриття. Хронічний перебіг патології викликає необхідність накривати виразку, але при цьому забезпечувати достатній рівень проникності для газообміну. З цією метою найчастіше використовують гідрогелеві і колагенові пов’язки.
Прогноз захворювання
З десяти пацієнтів з діабетичною стопою у сімох діагностується невропатичний форма, пов’язана з ураженням нервів. Позитивний результат консервативного лікування досягається практично в 90 % випадків. Менш оптимістичним є прогноз ішемічної та комбінованої форм захворювання. При ураженні кровоносних судин консервативна терапія допомагає запобігти ампутацію лише в третині випадків виразкових уражень. До того ж лікування синдрому діабетичної стопи нерідко ускладнюється ризиком вторинного інфікування відкритої рани, механічних пошкоджень, здатних підсилити некротичні процеси, може призвести до розпаду тканин і гангрені, при якій уникнути видалення кінцівки буде неможливо.

При перших симптомах лікування необхідно розпочинати негайно. Не ризикуйте власним здоров’ям та життям, підбираючи навмання аптечні препарати та народні засоби. Некоректний підхід до лікування підвищує ризик розвитку гангрени, а значить, автоматично зростає ймовірність залишитися до кінця днів інвалідом.